I batteri si trovano ovunque nel mondo, dai deserti aridi alle caverne umide e alle foreste oscure. Possono adattarsi a molti ambienti e si trovano in numero particolarmente elevato all'interno e intorno a molti animali, inclusi gli umani. La maggior parte di questi batteri sono innocui, ma ne esistono molti tipi diversi e un gran numero di ogni tipo.
Molti batteri si trovano in luoghi come sulla pelle umana e nel sistema digestivo umano. Questi batteri aiutano a mantenere la pelle liscia e flessibile e i batteri intestinali aiutano gli esseri umani a digerire il cibo. Queste sono le batteri benefici che si sono evolute con gli umani e svolgono varie funzioni per il corpo umano.
Cosa causano i batteri nocivi?
Sebbene la maggior parte dei batteri non causino alcun problema, alcuni sono dannosi e possono causare una varietà di malattie infettive. Malattie batteriche come la polmonite era una seria minaccia e spesso causava la morte. Oltre alle malattie, i batteri possono anche causare infezioni di tagli, ferite e in qualsiasi altra situazione in cui i batteri possono entrare nel corpo attraverso una rottura della pelle.
infezioni erano un tempo un problema serio e le persone potevano perdere arti o morire. Le malattie e le infezioni batteriche divennero molto meno mortali con la scoperta del primo antibiotico, la penicillina, nel 1928.
Come vengono utilizzati gli antibiotici?
Gli antibiotici sono diventati di uso comune negli anni '40. Inoltre penicillina, sono stati scoperti molti altri farmaci antibiotici. Hanno lo stesso effetto di combattimento batterico della penicillina ma funzionano in vari modi.
Oggi gli antibiotici sono ampiamente utilizzati per curare malattie e infezioni batteriche, ma anche per prevenire malattie negli animali da allevamento. Il loro uso nell'assistenza sanitaria umana e nell'agricoltura ha portato i batteri a sviluppare ceppi di batteri resistenti che causano infezioni resistenti agli antibiotici.
Gli antibiotici non sono efficaci contro tali batteri e quando persone e animali si ammalano a causa di ceppi di batteri resistenti, la loro cura diventa sempre più difficile. Al momento alcuni batteri sono diventati resistenti ad alcuni antibiotici, ma esistono alcuni ceppi di batteri resistenti agli antibiotici che non rispondono al trattamento con alcun farmaco antimicrobico.
Il trattamento delle malattie infettive e il controllo delle malattie in generale diventano un problema serio se tali batteri resistenti ai farmaci diventano comuni.
Cosa sono esattamente gli antibiotici?
Gli antibiotici sono farmaci che curano le infezioni batteriche. Funzionano impedendo ai batteri di moltiplicarsi o uccidendoli. Alcuni antibiotici funzionano solo contro alcuni tipi di batteri, ma antibiotici ad ampio spettro prevenire la crescita di molti tipi di batteri.
Per lo sviluppo di nuovi antibiotici, gli scienziati testano molte sostanze diverse per la capacità di controllare la crescita batterica e per gli effetti collaterali negli esseri umani. Alcune sostanze uccidono i batteri ma non sono sicure da usare. Il processo di test e approvazione è così lungo che solo pochi antibiotici riescono a diventare di uso comune.
Come funzionano gli antibiotici?
Gli antibiotici interrompono una parte del ciclo di vita dei batteri bacteria in modo che i batteri muoiano e l'infezione scompaia. La penicillina e altri antibiotici precoci hanno attaccato la capacità di un batterio di costruire e riparare la sua parete cellulare. A differenza delle cellule umane che si trovano all'interno del corpo, i batteri devono poter esistere in un ambiente aperto e hanno bisogno di una parete cellulare per proteggerli e mantenere intatta la cellula.
Il tipo di antibiotico penicillina impedisce alla cellula batterica di legare insieme le molecole per formare la sua parete. Quando il parete cellulare si deteriora, il batterio scoppia e muore.
Altri antibiotici che uccidono i batteri attaccano la capacità dei batteri di produrre proteine nel loro ribosomi. Poiché le cellule hanno bisogno delle proteine per funzionare, i batteri a cui è impedito di produrre proteine non possono sopravvivere.

•••Dana Chen | scienze

•••Dana Chen | scienze
•••Dana Chen | scienze
Un altro tipo di antibiotico previene la batteri dalla riproduzione. I batteri si moltiplicano facendo una copia del DNA nella cellula e poi scindendosi. Gli antibiotici distruggere il DNA processo di copiatura rompendo i filamenti di DNA in pezzi e impedendo alla cellula di effettuare riparazioni.
Senza una copia del DNA, i batteri non possono dividersi o, se si divide, le cellule figlie non possono sopravvivere. Utilizzando questi tipi di antibiotici, gli operatori sanitari sono stati in grado di curare infezioni e malattie batteriche in modo rapido e semplice fino ad ora.
Che cos'è la resistenza agli antibiotici?
La resistenza agli antibiotici è lo sviluppo di meccanismi batterici che sconfiggono gli effetti distruttivi degli antibiotici. Di conseguenza, gli antibiotici che un tempo curavano malattie specifiche prevenendo la crescita dei batteri associati non funzionano più. Tale resistenza ai farmaci diventa comune poiché sempre più batteri cambiano.
Anche quando solo alcuni dei batteri sono resistenti all'antibiotico utilizzato, i batteri non resistenti vengono eliminati mentre i restanti si moltiplicano per continuare a causare la malattia. Quando questo accade ripetutamente, il batteri resistenti diventano più comuni e si verificano più casi di fallimento dell'antibiotico.
Questa è la situazione al momento. Se la tendenza continua, alla fine la maggior parte dei batteri sarà resistente e gli antibiotici non saranno più efficaci per il controllo e la prevenzione delle malattie.
Ad esempio, diversi tipi di batteri causano la polmonite e il tipo di antibiotico che si rompe filamenti di DNA batterico per prevenire la scissione dei batteri è spesso usato per controllare e curare la malattia. Per i batteri resistenti agli antibiotici, questi antibiotici non possono più rompere i filamenti di DNA.
In che modo i batteri impediscono agli antibiotici di funzionare?
I batteri hanno sviluppato strategie speciali per contrastare gli effetti degli antibiotici. Alcuni cellule batteriche hanno cambiato la loro parete cellulare per impedire all'antibiotico di entrare. Altri pompano l'antibiotico prima che possa causare danni. Altri ancora attaccano e cambiano l'antibiotico in modo che non funzioni più.
Fondamentalmente, i singoli batteri hanno provato tutti i tipi di strategie per sopravvivere e alcuni hanno scoperto che meccanismi come questi funzionano per crearli resistente ad antibiotici specifici. I batteri possono incorporare molti di questi metodi per colpire gli antibiotici che funzionano in modi diversi.
Alcuni batteri hanno molti di questi metodi e sono resistenti a quasi tutti gli antibiotici.
Come si diffondono i batteri resistenti?
Una volta che un batterio ha sviluppato un meccanismo di resistenza, sopravvive all'antibiotico mentre tutti gli altri batteri muoiono. Il processo di cura della malattia con gli antibiotici si traduce in una fortissima pressione selettiva a favore della resistenza agli antibiotici. Sopravvivono solo le cellule resistenti. Possono quindi moltiplicarsi rapidamente e diffondere la resistenza.
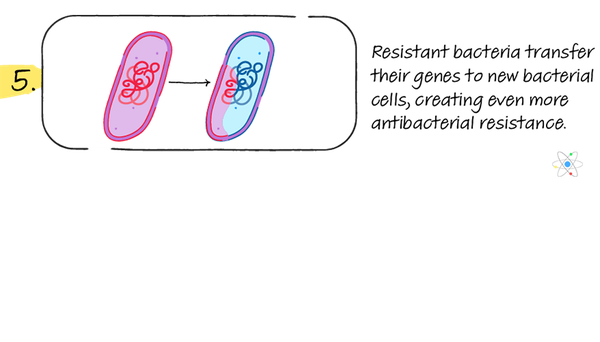
Ciò significa che i batteri resistenti vengono selezionati automaticamente per diventare più comuni. Se il malato o l'animale muore o quando i suoi rifiuti corporei vengono eliminati, questi batteri resistenti vengono rilasciati nell'ambiente dove possono diffondere i geni resistenti ad altri batteri.
In che modo i batteri sviluppano resistenza?
Un modo in cui i batteri possono sviluppare meccanismi per sconfiggere gli antibiotici è attraverso mutazioni casuali. Sebbene tale mutazione possa avvenire in una sola cellula batterica, la forte pressione selettiva consente alla mutazione resistente di diffondersi rapidamente. I batteri resistenti sono quelli che sopravvivono e si moltiplicano e che poi condividono i nuovi geni resistenti.
Quando un antibiotico viene utilizzato a bassi livelli per un periodo prolungato, i batteri hanno molto tempo per mutare e per diffondere una mutazione. Più a lungo viene utilizzato un antibiotico in una determinata situazione, maggiori sono le possibilità che si sviluppino mutazioni e resistenza batterica.
Cosa contribuisce alla resistenza agli antibiotici
Mentre le mutazioni genetiche casuali sono la fonte originale della resistenza agli antibiotici, altri fattori devono essere presenti e contribuire a rendere la resistenza batterica un problema serio.
Cicli incompleti di trattamento antibiotico e uso di antibiotici a lungo termine può contribuire allo sviluppo di cellule resistenti. Una volta che una cellula batterica ha la mutazione resistente, veloce riproduzione asessuata attraverso le cellule batteriche la scissione e la moltiplicazione possono aumentare il numero di batteri resistenti molto rapidamente.
Oltre a moltiplicarsi attraverso la scissione cellulare, i batteri hanno un altro meccanismo per diffondere i geni mutanti e resistenti. Trasferimento genico orizzontale colloca copie di frammenti di DNA, eventualmente inclusi geni resistenti, in nuove cellule.
Frammenti di DNA sotto forma di plasmidi possono esistere al di fuori delle cellule e possono entrare in nuove cellule, trasferendo segmenti di DNA e geni senza riproduzione. Ciò significa che i geni resistenti possono saltare tra specie o tipi di batteri fintanto che si avvicinano.
Perché un ciclo di trattamento con antibiotici deve fondamentalmente uccidere ogni cellula batterica che causa la malattia per essere sicuro che nessuna cellula resistente sopravviva, diventa importante che il trattamento antibiotico nell'uomo sia sempre effettuato per completamento.
In pratica, alcuni batteri non uccisi dall'antibiotico possono essere uccisi dal sistema immunitario naturale, ma quando un ciclo di il trattamento antibiotico non è completato e non vengono assunte tutte le dosi, rischio di sopravvivenza di una cellula batterica resistente aumenta.
In che modo l'uso di antibiotici a lungo termine è un problema
L'uso a lungo termine di antibiotici, ad esempio negli ospedali, può aumentare la diffusione di batteri resistenti. L'uso a lungo termine crea uno stadio permanente per una forte pressione di selezione. Laddove un normale ciclo di trattamento può richiedere due settimane durante le quali viene applicata una pressione selettiva e i batteri possono mutare, l'uso a lungo termine è un'opportunità continua per mutazioni casuali.
Una volta che un batterio ha sviluppato una resistenza agli antibiotici, l'uso continuo di antibiotici consente al batterio di moltiplicarsi e sviluppare ulteriori meccanismi resistenti. L'abuso di antibiotici ha lo stesso effetto.
Ogni volta che l'uso di antibiotici è frequente o diffuso per un periodo prolungato, aumenta il rischio di diffondere la resistenza agli antibiotici. Ciò è particolarmente vero ora che i geni resistenti stanno diventando più comuni.
L'effetto dell'uso di antibiotici a lungo termine in agricoltura
Un fattore importante nello sviluppo e nella diffusione della resistenza agli antibiotici è l'uso di antibiotici in agricoltura.
Gli animali del branco sono altamente suscettibili alle malattie infettive e gli agricoltori contrastano il rischio nutrendo gli animali a bassi livelli di antibiotici per proteggerli. Questo uso costante di antibiotici si traduce in condizioni ideali per lo sviluppo e la diffusione di geni mutanti resistenti.
Sebbene alcuni degli antibiotici utilizzati in agricoltura non siano utilizzati negli esseri umani, il trasferimento genico orizzontale ha consentito la comparsa di geni agricoli resistenti negli antibiotici utilizzati nei trattamenti umani. A meno che l'uso di antibiotici non venga drasticamente ridotto ovunque, anche in agricoltura, sempre più tipi di farmaci antibiotici perderanno gran parte della loro efficacia.
Perché la resistenza agli antibiotici è un problema?
Quando la resistenza agli antibiotici si diffonde, gli antibiotici attualmente in uso diventano meno efficaci. I ceppi batterici che causano malattie in pazienti specifici possono avere un grado variabile di resistenza a diversi antibiotici e il trattamento potrebbe essere ritardato fino a quando non viene identificato un antibiotico che funzioni.
Nel peggiore dei casi, nessuno degli antibiotici disponibili funziona, e quello del paziente sistema immunitario potrebbe non essere in grado di combattere i batteri. Il paziente diventa una fonte di batteri resistenti agli antibiotici che possono diffondersi in tutto l'ospedale.
Poiché gli antibiotici funzionano utilizzando diversi mezzi per interrompere le funzioni batteriche, la maggior parte dei batteri si sviluppa resistenza a uno di questi meccanismi, ma può ancora essere eliminata utilizzando altri antibiotici che funzionano in modo diverso.
L'emergere del cosiddetto "superbatteri"è un problema serio perché hanno sviluppato una resistenza a tutti gli antibiotici conosciuti. In questi casi, funzioneranno solo antibiotici completamente nuovi che impiegano nuove strategie, ma questi nuovi farmaci non possono essere sviluppati rapidamente.
Al momento, i batteri stanno vincendo la gara sviluppando una resistenza agli antibiotici esistenti più velocemente di quanto ne vengano scoperti di nuovi. Se le tendenze attuali continuano, il tempo in cui nessun antibiotico funziona contro alcune malattie comuni non è lontano. Malattie che oggi sono facilmente curabili possono diventare mortali.
Perché i nuovi antibiotici non possono risolvere il problema
Gli antibiotici attaccano il modo in cui funzionano i batteri, interferendo con la costruzione della parete cellulare o con or DNA. Ci sono un numero limitato di modi in cui i batteri possono essere attaccati e quando gli attacchi esistenti non funzionano più, è necessario un tipo di antibiotico completamente nuovo che utilizzi una strategia completamente nuova.
Al momento non esiste un tale antibiotico e quelli in via di sviluppo non sono stati approvati come sicuri o altrettanto efficaci. Gli operatori sanitari stanno affrontando un futuro in cui gli antibiotici funzionano solo in a numero limitato di casi.
Perché abbiamo bisogno di ridurre l'uso di antibiotici
Oltre allo sviluppo di nuovi farmaci, una strategia di limitare l'uso di antibiotici nei casi in cui sono realmente necessari potrebbe aiutare a ritardare l'ulteriore sviluppo della resistenza batterica. Spesso, quando le infezioni comuni non sono gravi e il paziente è sano, il sistema immunitario può prendersi cura e neutralizzare i batteri.
In agricoltura, allevare animali sani in un ambiente pulito utilizzando pratiche di riduzione delle malattie può ridurre al minimo l'uso di antibiotici e ridurre le opportunità di selezione e diffusione di resistenti batteri. I professionisti della salute e i ricercatori stanno utilizzando un approccio su due fronti. Limitare l'uso di antibiotici in generale e cercare rapidamente nuovi tipi di antibiotici è il modo migliore per mantenere tutti in salute nel futuro.
